Module 1.2.1 Dubbele chirurgische handschoenen
Uitgangsvraag
Wat is de plaats van het dragen van dubbele chirurgische handschoenen in het kader van infectiepreventie?
Aanbevelingen
- Het dragen van dubbele chirurgische handschoenen ter voorkoming van zorggerelateerde infecties wordt niet aanbevolen.
- Gebruik Module 1.2.2 Chirurgische handschoenen voor de indicaties voor het routinematig vervangen van enkele chirurgische handschoenen.
- Overweeg het dragen van dubbele chirurgische handschoenen bij contact met bot of andere scherpe weefsels om de kans op perforatie van de binnenste handschoen te verminderen.
Overwegingen
Voor- en nadelen van de interventie en de kwaliteit van het bewijs
Postoperatieve wondinfecties en door bloedoverdraagbare infecties
Er zijn drie systematische reviews gevonden met daarin twaalf relevante gerandomiseerde, gecontroleerde studies die het dragen van twee paar chirurgische handschoenen (dubbele handschoenen) door het chirurgische team hebben vergeleken met het dragen van één paar chirurgische handschoenen. In geen van deze studies is het effect op POWI’s bij de patiënt of door bloedoverdraagbare infecties bij de patiënt of het chirurgisch team onderzocht. Er is dus geen conclusie te trekken met betrekking tot het effect van het dragen van dubbele chirurgische handschoenen op de cruciale uitkomstmaten POWI’s bij de patiënt of door bloedoverdraagbare infecties bij de patiënt of het chirurgisch team.
Perforaties van de chirurgische handschoen
In alle twaalf gevonden studies is het effect van het dragen van dubbele chirurgische handschoenen op de belangrijke uitkomstmaten perforaties van de binnenste en buitenste handschoen onderzocht in laag-risico chirurgische specialismen. Het dragen van twee in plaats van één paar standaard chirurgische handschoenen resulteerde in een klinisch relevante relatieve reductie van 76% (van 20,5% naar 4,6%) in het optreden van perforaties van de binnenste handschoen.
Overige overwegingen
De aanbevelingen in internationale richtlijnen zijn niet eenduidig. Het dragen van dubbele chirurgische handschoenen tijdens invasieve/chirurgische procedures wordt aanbevolen door de Association of periOperative Registered Nurses (AORN), de American Association of Orthopedic Surgeons (AAOS) en de National Institute of Health (NIH) (AORN, 2007; AAOS, 2012; Anderson, 2014) om de kans op perforatie te verkleinen. Terwijl de WHO geen aanbeveling doet, omdat er enerzijds geen trials zijn gevonden over door bloedoverdraagbare infecties in relatie tot handschoen gebruik, en anderzijds omdat er onvoldoende bewijs is ten aanzien van het dragen van dubbele chirurgische handschoenen om POWI’s te verminderen. (WHO, 2009; WHO, 2018).
Het dragen van twee paar chirurgische handschoenen (dubbele handschoenen) wordt in de praktijk vooral toegepast bij orthopedische en traumachirurgische ingrepen, omdat scherp instrumentarium en bot de kans op perforatie kunnen verhogen.
Bij andere chirurgische specialismen is het dragen van dubbele chirurgische handschoenen minder gebruikelijk en wordt, naast het niet bewezen nut, vanwege negatieve effecten op de tastgevoeligheid en behendigheid de voorkeur gegeven aan het dragen van een enkel paar handschoenen (Patterson, 1998; St. Germaine, 2003; Matta, 1988).
Voor prik-, snij- en spataccidenten wordt verwezen naar de SRI (Samenwerkingsverband Richtlijnen Infectiepreventie )-richtlijn Accidenteel bloedcontact.
De indicaties voor het routinematig wisselen van chirurgische handschoenen staan in Module 1.2.2 Chirurgische handschoenen.
Waarden en voorkeuren van patiënten (en eventueel hun verzorgers)
Het voorkomen van POWI’s is in het belang van de patiënt. Nu er geen bewijs is voor het gebruik van dubbele chirurgische handschoenen op wondinfecties, maar ook geen duidelijk nadelig effect, zijn de waarden van patiënt niet in het gedrang.
Kosten (middelenbeslag)
Het dragen van dubbele chirurgische handschoenen brengt kosten met zich mee.
Aanvaardbaarheid, haalbaarheid en implementatie
Het dragen van dubbele chirurgische handschoenen tijdens operaties is een wijdverbreid gebruik binnen de orthopedie en traumatologie. Het is twijfelachtig of deze praktijk gewijzigd zal worden. Wel is het van belang te benadrukken dat er geen enkele onderbouwing in het kader van infectiepreventie is voor het gebruik van dubbele handschoenen. Dit vergt aandacht bij de implementatie van deze richtlijn.
Duurzaamheid en hergebruik
Uit duurzaamheidsoogpunt moet worden voorkomen dat er onnodig dubbele chirurgische handschoenen worden gedragen. Het is daarom belangrijk om bewustwording te creëren over de afwezigheid van het risico op zorggerelateerde infecties.
Rationale van de aanbeveling: weging van argumenten voor en tegen de interventies
De literatuur toont op dit moment geen bewijs dat het dragen van dubbele chirurgische handschoenen door de operateur postoperatieve wondinfecties voorkomt. Ook is er geen literatuur over het beschermende effect op bloedoverdraagbare aandoeningen. Er is bewijs dat het dragen van dubbele chirurgische handschoenen zorgt voor een lager aantal perforaties van de binnenste handschoen. Er is geen aanwijzing dat dit ook voor een reductie in postoperatieve wondinfecties of bloedoverdraagbare aandoeningen zorgt.
De werkgroep is van mening dat er, om andere redenen dan deze, gekozen kan worden voor het dragen van dubbele chirurgische handschoenen, zoals het voorkomen van contact met bloed van de patiënt, bijvoorbeeld bij gebruik van scherp instrumentarium zoals een zaag of contact met scherpe weefsels. Daarin moet op individuele basis een afweging worden gemaakt of dit voordeel opweegt tegen de verhoogde kosten, de lagere duurzaamheid en de verminderde tactiliteit.
Onderbouwing
Autorisatiedatum: 19 september 2024
Eerstvolgende beoordeling actualiteit: september 2029
Initiatief:
- SRI (Samenwerkingsverband Richtlijnen Infectiepreventie )
Geautoriseerd door:
- Nederlandse Vereniging voor Heelkunde (NVvH (Nederlandse Vereniging voor Heelkunde ))
- Nederlandse Vereniging voor Medische Microbiologie (NVMM (Nederlandse Vereniging voor Medische Microbiologie ))
- Nederlandse Orthopaedische Vereniging (NOV (Nederlandse Orthopaedische Vereniging ))
- Vereniging voor Hygiëne & Infectiepreventie in de Gezondheidszorg (VHIG (Vereniging voor Hygiëne & Infectiepreventie in de Gezondheidszorg ))
- Verpleegkundigen & Verzorgenden Nederland (V & VN)
- Nederlandse Vereniging voor Anesthesiologie (NVA (Nederlandse Vereniging voor Anesthesiologen ))
- Nederlandse Vereniging voor Klinische Fysica (NVKF (Nederlandse Vereniging voor Klinische Fysica ))
- Nederlandse Vereniging voor Thoraxchirurgie (NVT)
- Nederlandse Vereniging voor Dermatologie en Venereologie (NVDV (Nederlandse Vereniging voor Dermatologie en Venereologie ))
- Landelijke Vereniging Operatieassistenten (LVO)
- Nederlandse Vereniging voor Arbeidshygiëne (NVvA (Nederlandse Vereniging voor Arbeidshygiëne ))
Regiehouder
- Samenwerkingsverband Richtlijnen Infectiepreventie
De ontwikkeling/herziening van deze richtlijnmodule werd ondersteund door het Kennisinstituut van de Federatie Medisch Specialisten en werd gefinancierd door het ministerie van VWS (Ministerie van Volksgezondheid, Welzijn en Sport). De financier heeft geen enkele invloed gehad op de inhoud van de richtlijnmodule.
Steriele chirurgische handschoenen behoren tot de persoonlijke beschermingsmiddelen van het chirurgisch team. Handschoenen vormen een beschermende barrière tussen het chirurgisch team en de patiënt, die enerzijds contaminatie van de operatiewond voorkomt en anderzijds blootstelling van het chirurgisch team aan onder andere het bloed van de patiënt.
Intra-operatieve perforaties van chirurgische handschoenen komen voor en zijn vaak onzichtbaar. Naast intra-operatief ontstane perforaties kunnen ook in nog niet gebruikte handschoenen perforaties aanwezig zijn (Thomas, 2001). In de literatuur wordt perforatie van de handschoen soms als indirecte maat voor postoperatieve wondinfectie (POWI’s) genomen. Er zijn echter op dit moment geen studies beschikbaar die deze relatie in klinisch verband aantonen (Jahangiri, 2022; Jid, 2017; Junker, 2012; Kang, 2018; Lee, 2017). Ten aanzien van door bloedoverdraagbare infecties: in het verleden is een transmissie kans van 0,3% genoemd bij een percutane blootstelling aan bloed van een patiënt met hiv (Henderson, 1990). Dit was vóór de tijd van effectieve hiv-medicatie. Bij gebruik van post-exposure profylaxe op indicatie is in een grote studie geen enkele transmissie gevonden (Lee, 2023). De transmissie kans voor hepatitis B is 10% bij een niet-gevaccineerde medewerker en voor hepatitis C 1,5% (Tarantola, 2006). Deze getallen moeten worden beschouwd in het licht van onderrapportage van prikaccidenten en het feit dat dankzij goede medicatie de virale load van hiv nu veelal laag is en veel medewerkers gevaccineerd zijn tegen hepatitis B. Het dragen van dubbele chirurgische handschoenen vermindert de kans dat bloed en lichaamsvochten in aanraking komen met de handen van de medewerker in geval van perforatie. Toch wordt in de richtlijn van de World Health Organization (WHO) (Global guideline for the prevention of surgical site infection, 2018) genoemd dat er geen trials zijn gevonden over bloedoverdraagbare infecties in relatie tot handschoengebruik. De conclusie is dat er onvoldoende bewijs is om een aanbeveling te doen voor het dragen van dubbele chirurgische handschoenen en het wisselen van handschoenen tijdens operaties om postoperatieve infecties te verminderen.
In deze module wordt gesproken over dubbele chirurgische handschoenen. Hiermee worden dubbele steriele, chirurgische handschoenen bedoeld.
Praktijkvariatie
Het dragen van twee paar chirurgische handschoenen (dubbele handschoenen) wordt in de praktijk vooral toegepast bij orthopedische en traumachirurgische ingrepen, omdat contact met scherp instrumentarium zoals een zaag en contact met bot de kans op perforatie kan verhogen. Ook bij andere chirurgische handelingen zoals knopen leggen bij stugge weefsels ontstaan regelmatig perforaties van handschoenen (Enz, 2022). Bij andere chirurgische specialismen is het dragen van dubbele chirurgische handschoenen minder gebruikelijk en wordt, naast het niet bewezen nut, vanwege negatieve effecten op de tastgevoeligheid en behendigheid de voorkeur gegeven aan het dragen van een enkel paar handschoenen (Patterson, 1998; St. Germaine, 2003; Matta, 1988).
In de praktijk wordt bij perforatie van de buitenste handschoen alleen de buitenste handschoen vervangen. De binnenste handschoen wordt alleen vervangen wanneer deze zichtbaar geperforeerd is.
De indicaties voor het routinematig wisselen van chirurgische handschoenen staan in Module 1.2.2 Chirurgische handschoenen (in ontwikkeling).
De aanbevelingen in internationale richtlijnen zijn niet eenduidig. Het dragen van dubbele chirurgische handschoenen tijdens invasieve/chirurgische procedures wordt aanbevolen door de Association of periOperative Registered Nurses (AORN), de American Association of Orthopedic Surgeons (AAOS) en de National Institute of Health (NIH) (AORN, 2007; AAS, 2012; Anderson, 2014), terwijl de WHO geen aanbeveling doet (WHO, 2009; WHO, 2018).
Afbakening
Om perforatie detectie te verbeteren worden soms gekleurde onderhandschoenen gebruikt, deze noemt men indicatorhandschoenen. Deze voldoen meestal aan dezelfde norm als standaardhandschoenen. Om pragmatische redenen is de literatuursearch uitgevoerd met zoekterm standaard dubbele chirurgische handschoenen.
Het dragen van dubbele chirurgische handschoenen voor de toediening van bijvoorbeeld cytostatica is geen infectiepreventie en valt daarom buiten de scope van deze richtlijn.
Voor prik-, snij- en spataccidenten wordt verwezen naar de SRI (Samenwerkingsverband Richtlijnen Infectiepreventie )-richtlijn Accidenteel bloedcontact.
Search questions
A systematic review of the literature was performed to answer the following question:
What is the effect of double gloving (wearing two pairs of standard sterile surgical gloves) by the surgical team compared with single gloving (wearing one pair of standard sterile surgical gloves) on the occurrence of surgical site infections and bloodborne infections in surgical patients, bloodborne infections in surgical team members, and inner and outer glove perforations?
P: Surgical team members (surgeon, second or assistant surgeon and scrub staff)
I: Double gloving (wearing two pairs of standard sterile surgical gloves)
C: Single gloving (wearing one pair of standard sterile surgical gloves)*
O: Surgical site infection in surgical patients, bloodborne infection in surgical patients, bloodborne infection in surgical team members, inner glove perforation (indirect measure of the risk of surgical site infection and bloodborne infection)
* Single glove pairs serve as the comparator for both inner and outer glove pair perforations
Relevant outcome measures
The guideline development group considered surgical site infections in surgical patients and bloodborne infections in surgical patients or surgical team members as critical outcome measures for decision-making, and inner glove perforations as important outcome measures for decision-making.
A priori, the working group did not define the outcome measures listed above but used the definitions used in the studies. Inner glove perforations are considered an indirect measure of the risk of infection.
For surgical site infections in surgical patients, the working group defined a 25% relative difference for dichotomous outcomes (RR < 0.8 or > 1.25) as a minimal clinically (patient) important difference.
For bloodborne infections in surgical patients, the working group defined a 25% relative difference for dichotomous outcomes (RR < 0.8 or > 1.25) as a minimal clinically (patient) important difference.
For bloodborne infections in surgical team members, the working group defined a 25% relative difference for dichotomous outcomes (RR < 0.8 or > 1.25) as a minimal clinically (patient) important difference.
For inner glove perforations, the working group defined a 25% relative difference for dichotomous outcomes (RR < 0.8 or > 1.25) as a minimal clinically (patient) important difference.
For outer glove perforations, the working group defined a 25% relative difference for dichotomous outcomes (RR < 0.8 or > 1.25) as a minimal clinically (patient) important difference.
Search and select (methods)
Embase, Ovid/Medline, Cinahl and Web of Science databases were searched with relevant search terms for systematic reviews and randomized controlled trials on double gloving until March 7, 2023. The detailed search strategy is available upon reasonable request via info@sri-richtlijnen.nl. The systematic literature search resulted in 282 unique hits. Studies were selected based on the following eligibility criteria:
- Systematic review of randomized controlled trials (RCTs) (with detailed search strategy, search in at least two relevant databases, risk of bias assessment and results of individual studies available) or RCT.
- Study includes surgical patients or surgical team members in any surgical specialty in any country.
- Study compares double gloving of the surgical team with single gloving.
- Study describes surgical site infection, bloodborne infection in surgical patients,
- Bloodborne infection in surgical team members, or glove perforation as an outcome.
- Full text is available.
- Full text is written in English or Dutch.
Thirty-one studies were initially selected based on title and abstract screening. After reading the full text, 28 studies were excluded (see table of Excluded studies), and three studies were included. The reference lists of excluded reviews were checked for studies that fulfilled the eligibility criteria but were not retrieved in the systematic literature search. This did not result in additional studies.
Results
Three systematic reviews were included in the analysis of the literature. The quality assessment of the systematic reviews is summarized in the Quality assessment table. Important study characteristics and results for the individual studies are summarized in the Evidence table.
Description of studies
The review by Tanner (2009) is the second update of a Cochrane systematic review on double gloving of the surgical team compared with single gloving to reduce surgical cross-infections (Tanner, 2002).
For the second update, the Cochrane Wounds Group Specialised Register (June 2009), the Cochrane Central Register of Controlled Trials (CENTRAL) (Issue 2, 2009), Ovid MEDLINE (1950 to May Week 5, 2009), Ovid EMBASE (1980 to 2009 Week 22, and Ovid CINAHL (1982 to May Week 4 2009) were searched for randomized controlled trials.
Criteria for inclusion of studies were: 1) RCT, irrespective of language or publication status; 2) study includes any member of the surgical team (surgeon, second or assistant surgeon and scrub staff) practicing in a designated surgical theatre, in any surgical specialty, in any country; 3) study compares two or more glove types (single gloves, double gloves, glove liners, colored perforation indicator systems, cloth outer gloves, steel outer gloves, triple gloves); 4) study describes at least surgical site infections in surgical patients, glove perforations, or bloodborne infections in post-operative patients or the surgical team as an outcome.
In total, 31 RCTs were included, 20 of which compared double with single gloving (Aarnio, 2001; Avery, 1999; Berridge, 1998; Caillot, 1999; Doyle, 1992; Gani, 1990; Jensen, 1997; Kovavisarach, 1998; Kovavisarach, 1999; Kovavisarach, 2002; Laine, 2001; Laine, 2004A; Laine, 2004B; Marín Bertolin, 1997; Naver, 2000; Punyatanasakchai, 2004; Rudiman, 1999; Thomas, 2001; Turnquest, 1996; Wilson, 1996). Studies were assessed for methodological quality, including the method of randomisation, allocation concealment, blinded outcome assessment, and methods for outcome assessment.
The review by Mischke (2014) is a Cochrane systematic review on using extra gloves or special types of gloves by healthcare workers compared with single standard gloves to reduce percutaneous exposure incidents. The Cochrane Central Register of Controlled Trials (CENTRAL), MEDLINE, EMBASE, NHSEED, Science Citation Index Expanded, CINAHL, OSH-update (NIOSHTIC and CISDOC), and PsycINFO were searched for randomized controlled trials from inception to September 2013. In addition, the databases of WHO, the UK National Health Service (NHS) and the International Healthcare Worker Safety Center were searched from inception until September 2013.
Criteria for inclusion of studies were: 1) RCT, irrespective of language, publication status or blinding; 2) study includes healthcare workers (at least 75% of study population); 3) study compares the number of glove layers and/or special gloves; 4) study describes at least needlestick injury, sharps injury, blood stains inside the gloves or on the skin, glove perforations or dexterity as an outcome.
In total, 34 RCTs were included, 20 of which compared double with single gloving (Aarnio,2001; Avery, 1999; Berridge, 1998; Doyle, 1992; Gani, 1990; Jensen, 1997; Kovavisarach, 1998; Kovavisarach, 1999; Kovavisarach, 2002; Laine, 2001; Laine, 2004A; Laine, 2004B; Marín Bertolin, 1997; Naver, 2000; Punyatanasakchai, 2004; Quebbeman, 1992; Rudiman, 1999; Thomas, 2001; Turnquest, 1996; Wilson, 1996). The authors excluded one study from the meta-analysis because 28% of the participants switched from the intervention to the control group or vice versa (Quebbeman, 1992). Risk of bias in the included studies was assessed with the RevMan 5 ‘Risk of bias’ tool for the following domains, as described in the Cochrane Handbook for Systematic Reviews of Interventions: randomisation, allocation concealment, blinding of participants and outcome assessors, incomplete outcome data and selective outcome reporting.
Zhang (2021) performed a systematic review on the effect of double gloving of the surgical team compared with single gloving on the surgical glove perforation rate. The electronic databases Embase, CINAHL, OVID, Medline, Pubmed, Web of Science and Foreign Medical Literature Retrieval Service (FRMS) were searched from inception to March 18, 2020, for randomized controlled trials. Criteria for inclusion of studies were: 1) RCT; 2) study includes surgical patients in the operating room (not surgical patients in clinical treating room or animals); 3) study compares double gloving with single gloving (not indicator gloving system, special gloves or changing of gloves); 4) study describes glove perforations as an outcome; and 5) study is published in English.
In total, 7 RCTs were included, all comparing double with single gloving (Guo 2012, Kovavisarach 1998, Kovavisarach 1999, Kovavisarach 2002, Makama 2016, Punyatanasakchai 2004, Thomas 2001). The Cochrane Collaboration tool (Cochrane Library Handbook 5.1.0) was used to assess the risk of bias for the following domains: randomisation, allocation concealment, blinding of participants and outcome assessors, incomplete outcome data and selective outcome reporting.
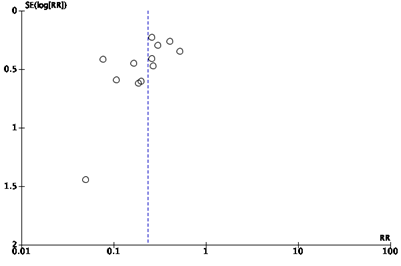
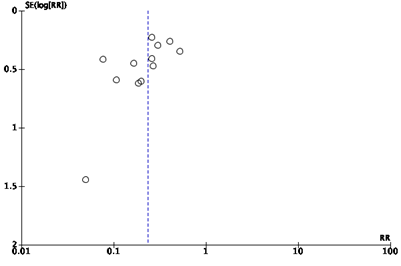
To answer the search question of the current module, ten of 20 studies from the systematic review by Tanner (2009) that compared double with single gloving were eligible. Ten studies were excluded: six studies had indicator inner gloves as the intervention (Aarnio, 2001; Avery, 1999; Laine, 2001; Laine, 2004A; Laine, 2004B; Naver, 2000), one study had vinyl inner gloves as the intervention (Marín Bertolin, 1997), one study had orthopedic gloves as the comparator (Turnquest 1996), one study did not report the type of gloves used (Berridge, 1998), and one study did not report sufficient data on the number of gloves and inner glove perforations (Caillot, 1999). Ten of 19 studies from the systematic review by Mischke (2014) that compared double with single gloving were eligible. Nine studies were excluded: six studies had indicator inner gloves as the intervention (Aarnio, 2001; Avery, 1999; Laine, 2001; Laine, 2004A; Laine, 2004B; Naver, 2000), one study had vinyl inner gloves as the intervention (Marín Bertolin, 1997), one study had orthopedic gloves as the comparator (Turnquest 1996), and one study did not report the type of gloves used (Berridge, 1998). All seven studies included in the systematic review by Zhang (2021) were eligible. In total, 12 studies from the three systematic reviews were included. All studies were performed in low-risk surgical specialties, the majority in low-income countries, and all had inner and/or outer glove perforation as the outcome (Table 1). Most studies provided insufficient information on random sequence generation, allocation concealment, blinding of the outcome assessor and/or frequency of missing data (see Evidence tables). All studies were judged to be at high risk of bias because of the impossibility to blind the participants for the intervention; knowledge of wearing single our double gloves may have influenced performance and herewith the study outcomes. In addition, two studies used the patients hospital number (odd or even) for randomization (Gani, 1990; Rudiman, 1999), two studies had the outcome assessed by the glove wearer (self-evaluation) (Gani, 1990; Rudiman, 1999), in four studies gloves were labelled with the gloving method prior to outcome assessment (Guo, 2012; Kovavisarach, 1998; Kovavisarach, 1999; Punyatanasakchai, 2004), and one study had a high frequency of missing outcome data (Rudiman, 1999). Funnel plots were symmetric, suggesting the absence of publication bias (see Funnel plots).
Table 1. Characteristics of the included studies (opens new page)
Results
Surgical site infection in surgical patients
None of the 12 studies comparing single and double gloving with standard sterile surgical gloves reported on the occurrence of surgical site infections in surgical patients.
Bloodborne infection in surgical patients
None of the 12 studies comparing single and double gloving with standard sterile surgical gloves reported on the occurrence of bloodborne infections in surgical patients.
Bloodborne infection in surgical team members
None of the 12 studies comparing single and double gloving with standard sterile surgical gloves reported on the occurrence of bloodborne infections in surgical team members.
Inner glove perforation
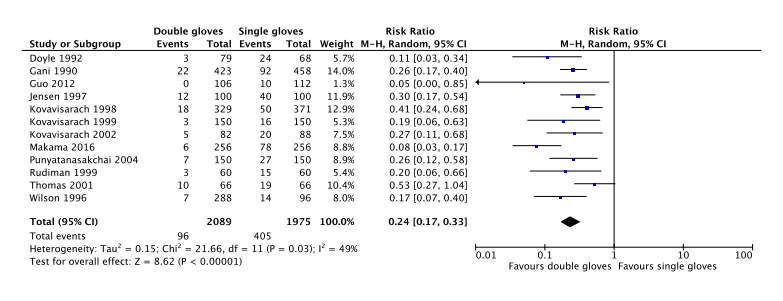
Twelve studies, all carried out in low-risk surgical specialties, compared the rate of inner glove perforations between single and double gloving with standard sterile surgical gloves. The inner glove pair perforation rate, calculated as the proportion of inner glove pairs that was perforated, was 20.5% (405/1,975; range 8.9% to 40.0%) for single gloving compared with 4.6% (96/2,089; range 0.0% - 15.2%) for double gloving. A random effects model showed a clinically relevant 76% relative risk reduction in the inner glove perforation rate in favor of double gloving (RRpooled 0.24; 95% CI 0.17 to 0.33).
Figure 1. Forest plot of inner glove pair perforations for standard single gloves versus standard double gloves (pooled risk ratio, random effects model)
Level of evidence of the literature
Surgical site infection in surgical patients
For surgical site infections in surgical patients, the level of evidence could not be assessed due to the absence of relevant studies.
Bloodborne infection in surgical patients
For bloodborne infections in surgical patients, the level of evidence could not be assessed due to the absence of relevant studies.
Bloodborne infection in surgical team members
For bloodborne infections in surgical team members, the level of evidence could not be assessed due to the absence of relevant studies.
Inner glove perforation
For inner glove perforations, the level of evidence started at high and was downgraded by two levels to low because of study limitations, including the impossibility of blinding of participants, and the lack of blinding of outcome assessors (risk of bias; -1), and indirectness of the outcome measure (indirectness; -1).
|
No GRADE (Grading Recommendations Assessment, Development and Evaluation ) |
No evidence was found for the effect of double gloving of the surgical team with standard sterile surgical gloves on the risk of surgical site infections in surgical patients when compared with single gloving with standard sterile surgical gloves. Source: - |
|---|
|
No GRADE |
No evidence was found for the effect of double gloving of the surgical team with standard sterile surgical gloves on the risk of bloodborne infections in surgical patients when compared with single gloving with standard sterile surgical gloves. Source: - |
|---|
|
No GRADE |
No evidence was found for the effect of double gloving of the surgical team with standard sterile surgical gloves on the risk of bloodborne infections in surgical team members when compared with single gloving with standard sterile surgical gloves. Source: - |
|---|
|
Low |
The evidence suggests that double gloving of the surgical team with standard sterile surgical gloves reduces the risk of inner glove perforations when compared with single gloving with standard sterile surgical gloves. Source: Doyle, 1992; Gani, 1990; Guo, 2012; Jensen, 1997; Kovavisarach, 1998; Kovavisarach, 1999; Kovavisarach, 2002; Makama, 2016; Punyatanasakchai, 2004; Rudiman, 1999; Thomas, 2001; Wilson, 1996 |
|---|
Literatuur opgenomen in literatuursamenvatting
Aarnio P, Laine T. Glove perforation rate in vascular surgery--a comparison between single and double gloving. Vasa. 2001 May;30(2):122-4. doi: 10.1024/0301-1526.30.2.122. PMID: 11417282.
Avery CM, Gallagher P, Birnbaum W. Double gloving and a glove perforation indication system during the dental treatment of HIV-positive patients: are they necessary? Br Dent J. 1999 Jan 9;186(1):27-9. doi: 10.1038/sj.bdj.4800009. PMID: 10028739.
Berridge DC, Starky G, Jones NA, Chamberlain J. A randomized controlled trial of double-versus single-gloving in vascular surgery. J R Coll Surg Edinb. 1998 Feb;43(1):9-10. PMID: 9560497.
Caillot JL, Côte C, Abidi H, Fabry J. Electronic evaluation of the value of double gloving. Br J Surg. 1999 Nov;86(11):1387-90. doi: 10.1046/j.1365-2168.1999.01266.x. PMID: 10583283.
Doyle PM, Alvi S, Johanson R. The effectiveness of double-gloving in obstetrics and gynaecology. Br J Obstet Gynaecol. 1992 Jan;99(1):83-4. doi: 10.1111/j.1471-0528.1992.tb14402.x. PMID: 1547183.
Enz A, Klinder A, Bisping L, Lutter C, Warnke P, Tischer T, Mittelmeier W, Lenz R. Knot tying in arthroplasty and arthroscopy causes lesions to surgical gloves: a potential risk of infection. Knee Surg Sports Traumatol Arthrosc. 2023 May;31(5):1824-1832. doi: 10.1007/s00167-022-07136-7. Epub 2022 Sep 1. PMID: 36048202; PMCID: PMC10089991.
Gani JS, Anseline PF, Bissett RL. Efficacy of double versus single gloving in protecting the operating team. Aust N Z J Surg. 1990 Mar;60(3):171-5. PMID: 2327922.
Guo YP, Wong PM, Li Y, Or PP. Is double-gloving really protective? A comparison between the glove perforation rate among perioperative nurses with single and double gloves during surgery. Am J Surg. 2012 Aug;204(2):210-5. doi: 10.1016/j.amjsurg.2011.08.017. Epub 2012 Feb 17. PMID: 22342011.
Jensen SL, Kristensen B, Fabrin K. Double gloving as self protection in abdominal surgery. Eur J Surg. 1997 Mar;163(3):163-7. PMID: 9085056.
Kovavisarach E, Jaravechson S. Comparison of perforation between single and double-gloving in perineorrhaphy after vaginal delivery: a randomized controlled trial. Aust N Z J Obstet Gynaecol. 1998 Feb;38(1):58-60. doi: 10.1111/j.1479-828x.1998.tb02959.x. PMID: 9521392.
Kovavisarach E, Vanitchanon P. Perforation in single- and double-gloving methods for cesarean section. Int J Gynaecol Obstet. 1999 Dec;67(3):157-61. doi: 10.1016/s0020-7292(99)00159-9. PMID: 10659898.
Kovavisarach E, Seedadee C. Randomised controlled trial of glove perforation in single and double-gloving methods in gynaecologic surgery. Aust N Z J Obstet Gynaecol. 2002 Nov;42(5):519-21. doi: 10.1111/j.0004-8666.2002.00519.x. PMID: 12495099.
Laine T, Aarnio P. How often does glove perforation occur in surgery? Comparison between single gloves and a double-gloving system. Am J Surg. 2001 Jun;181(6):564-6. doi: 10.1016/s0002-9610(01)00626-2. PMID: 11513787.
Laine T, Aarnio P. Glove perforation in orthopaedic and trauma surgery. A comparison between single, double indicator gloving and double gloving with two regular gloves. J Bone Joint Surg Br. 2004 Aug;86(6):898-900. doi: 10.1302/0301-620x.86b6.14821. PMID: 15330033. A Laine T, Kaipia A, Santavirta J, Aarnio P. Glove perforations in open and laparoscopic abdominal surgery: the feasibility of double gloving. Scand J Surg. 2004;93(1):73-6. doi: 10.1177/145749690409300116. PMID: 15116826.
BMakama JG, Okeme IM, Makama EJ, Ameh EA. Glove Perforation Rate in Surgery: A Randomized, Controlled Study To Evaluate the Efficacy of Double Gloving. Surg Infect (Larchmt). 2016 Aug;17(4):436-42. doi: 10.1089/sur.2015.165. Epub 2016 Mar 16. PMID: 26981792.
Marín-Bertolín S, González-Martínez R, Giménez CN, Marquina Vila P, Amorrortu-Velayos J. Does double gloving protect surgical staff from skin contamination during plastic surgery? Plast Reconstr Surg. 1997 Apr;99(4):956-60. doi: 10.1097/00006534-199704000-00003. PMID: 9091940.
Naver LP, Gottrup F. Incidence of glove perforations in gastrointestinal surgery and the protective effect of double gloves: a prospective, randomised controlled study. Eur J Surg. 2000 Apr;166(4):293-5. doi: 10.1080/110241500750009113. PMID: 10817324.
Punyatanasakchai P, Chittacharoen A, Ayudhya NI. Randomized controlled trial of glove perforation in single- and double-gloving in episiotomy repair after vaginal delivery. J Obstet Gynaecol Res. 2004 Oct;30(5):354-7. doi: 10.1111/j.1447-0756.2004.00208.x. PMID: 15327447.
Rudiman R, Karnadihardja W, Ruchiyat Y, Hanafi B. Efficacy of double versus single gloving in laparotomy procedures. Asian J Surg 1999;22:85-8.
Tanner J, Parkinson H. Double gloving to reduce surgical cross-infection. Cochrane Database Syst Rev. 2006 Jul 19;2006(3):CD003087 (update 2009). doi: 10.1002/14651858.CD003087.pub2. PMID: 16855997; PMCID: PMC7173754.
Thomas S, Agarwal M, Mehta G. Intraoperative glove perforation--single versus double gloving in protection against skin contamination. Postgrad Med J. 2001 Jul;77(909):458-60. doi: 10.1136/pmj.77.909.458. PMID: 11423598; PMCID: PMC1760980.
Turnquest MA, How HY, Allen SA, Voss DH, Spinnato JA. Perforation rate using a single pair of orthopedic gloves vs. a double pair of gloves in obstetric cases. J Matern Fetal Med. 1996 Nov-Dec;5(6):362-5. doi: 10.1002/(SICI)1520-6661(199611/12)5:6<362::AID-MFM14>3.0.CO;2-J. PMID: 8972416.
Wilson SJ, Sellu D, Uy A, Jaffer MA. Subjective effects of double gloves on surgical performance. Ann R Coll Surg Engl. 1996 Jan;78(1):20-2. PMID: 8659967; PMCID: PMC2502654.
Zhang Z, Gao X, Ruan X, Zheng B. Effectiveness of double-gloving method on prevention of surgical glove perforations and blood contamination: A systematic review and meta-analysis. J Adv Nurs. 2021 Sep;77(9):3630-3643. doi: 10.1111/jan.14824. Epub 2021 Mar 17. PMID: 33733484.
Overige literatuur
American Academy of Orthopaedic Surgeons. Information statement. Preventing the transmission of bloodborne pathogens. 2001, revised 2012. Available at: www.aaos.org/about/bylaws-policies/statements--resolutions/information-statements
Anderson DJ, Podgorny K, Berríos-Torres SI, Bratzler DW, Dellinger EP, Greene L, Nyquist AC, Saiman L, Yokoe DS, Maragakis LL, Kaye KS. Strategies to prevent surgical site infections in acute care hospitals: 2014 update. Infect Control Hosp Epidemiol. 2014 Jun;35(6):605-27. doi: 10.1086/676022. PMID: 24799638; PMCID: PMC4267723.
Association of periOperative Registered Nurses. Recommended practices for prevention of transmissible infections in the perioperative practice setting. AORN J. 2007 Feb;85(2):383-96. doi: 10.1016/s0001-2092(07)60049-0. PMID: 17328148; PMCID: PMC7111149.
Henderson DK, Fahey BJ, Willy M, Schmitt JM, Carey K, Koziol DE, Lane HC, Fedio J, Saah AJ. Risk for occupational transmission of human immunodeficiency virus type 1 (HIV-1) associated with clinical exposures. A prospective evaluation. Ann Intern Med. 1990 Nov 15;113(10):740-6. doi: 10.7326/0003-4819-113-10-740. PMID: 2240876.
Jahangiri M, Choobineh A, Malakoutikhah M, Hassanipour S, Zare A. The global incidence and associated factors of surgical gloves perforation: A systematic review and meta-analysis. Work. 2022;71(4):859-869. doi: 10.3233/WOR-210286. PMID: 35253703.
Jid LQ, Ping MW, Chung WY, Leung WY. Visible glove perforation in total knee arthroplasty. J Orthop Surg (Hong Kong). 2017 Jan;25(1):2309499017695610. doi: 10.1177/2309499017695610. PMID: 28228047.
Junker T, Mujagic E, Hoffmann H, Rosenthal R, Misteli H, Zwahlen M, Oertli D, Tschudin-Sutter S, Widmer AF, Marti WR, Weber WP. Prevention and control of surgical site infections: review of the Basel Cohort Study. Swiss Med Wkly. 2012 Sep 4;142:w13616. doi: 10.4414/smw.2012.13616. PMID: 22949137.
Kang MS, Lee YR, Hwang JH, Jeong ET, Son IS, Lee SH, Kim TH. A cross-sectional study of surgical glove perforation during the posterior lumbar interbody spinal fusion surgery: Its frequency, location, and risk factors. Medicine (Baltimore). 2018 Jun;97(22):e10895. doi: 10.1097/MD.0000000000010895. PMID: 29851813; PMCID: PMC6393005.
Lee JH, Cho J, Kim YJ, Im SH, Jang ES, Kim JW, Kim HB, Jeong SH. Occupational blood exposures in health care workers: incidence, characteristics, and transmission of bloodborne pathogens in South Korea. BMC Public Health. 2017 Oct 18;17(1):827. doi: 10.1186/s12889-017-4844-0. PMID: 29047340; PMCID: PMC5648449.
Matta H, Thompson AM, Rainey JB. Does wearing two pairs of gloves protect operating theatre staff from skin contamination? BMJ. 1988 Sep 3;297(6648):597-8. doi: 10.1136/bmj.297.6648.597. PMID: 3139230; PMCID: PMC1834526.
Mischke C, Verbeek JH, Saarto A, Lavoie MC, Pahwa M, Ijaz S. Gloves, extra gloves or special types of gloves for preventing percutaneous exposure injuries in healthcare personnel. Cochrane Database Syst Rev. 2014 Mar 7;(3):CD009573. doi: 10.1002/14651858.CD009573.pub2. PMID: 24610769.
Patterson JM, Novak CB, Mackinnon SE, Patterson GA. Surgeons' concern and practices of protection against bloodborne pathogens. Ann Surg. 1998 Aug;228(2):266-72. doi: 10.1097/00000658-199808000-00017. PMID: 9712573; PMCID: PMC1191469.
St Germaine RL, Hanson J, de Gara CJ. Double gloving and practice attitudes among surgeons. Am J Surg. 2003 Feb;185(2):141-5. doi: 10.1016/s0002-9610(02)01217-5. PMID: 12559444.
Tanner J, Parkinson H. Double gloving to reduce surgical cross-infection. Cochrane Database Syst Rev. 2002;(3):CD003087. doi: 10.1002/14651858.CD003087. Update in: Cochrane Database Syst Rev. 2006;(3):CD003087. PMID: 12137673.
Tarantola A, Abiteboul D, Rachline A. Infection risks following accidental exposure to blood or body fluids in health care workers: a review of pathogens transmitted in published cases. Am J Infect Control. 2006 Aug;34(6):367-75
World Health Organization. WHO Guideline for safe surgery. 2009. Available at: www.who.int.
World Health Organization. WHO Global guidelines for the prevention of surgical site infections. 2018. Available at: www.who.int
Bekijk de Evidence-tabel:
|
Reference |
Reason for exclusion |
|---|---|
|
AIDS/TB Committee of the Society for Healthcare Epidemiology of America. Management of healthcare workers infected with hepatitis B virus, hepatitis C virus, human immunodeficiency virus, or other bloodborne pathogens. Infect Control Hosp Epidemiol. 1997 May;18(5):349-63. PMID: 9154481. |
No detailed search strategy No risk of bias assessment Individual study results not available |
|
Al Maqbali MA. Using double gloves in surgical procedures: a literature review. Br J Nurs. 2014 Nov 27-Dec 10;23(21):1116-22. doi: 10.12968/bjon.2014.23.21.1116. PMID: 25426524. |
Includes non-randomized studies No risk of bias assessment |
|
Baldock TE, Bolam SM, Gao R, Zhu MF, Rosenfeldt MPJ, Young SW, Munro JT, Monk AP. Infection prevention measures for orthopaedic departments during the COVID-2019 pandemic: a review of current evidence. Bone Jt Open. 2020 Oct 27;1(4):74-79. doi: 10.1302/2633-1462.14.BJO-2020-0018.R1. PMID: 33215110; PMCID: PMC7659659. |
Out of scope Double gloving to increase safety during doffing personal protective equipment |
|
Banaee S, Que Hee SS. Glove permeation of chemicals: The state of the art of current practice-Part 2. Research emphases on high boiling point compounds and simulating the donned glove environment. J Occup Environ Hyg. 2020 Apr;17(4):135-164. doi: 10.1080/15459624.2020.1721509. Epub 2020 Mar 25. PMID: 32209007; PMCID: PMC7960877. |
Simulation study O does not meet PICO O = glove permeation |
|
Barr SP, Topps AR, Barnes NL, Henderson J, Hignett S, Teasdale RL, McKenna A, Harvey JR, Kirwan CC; Northwest Breast Surgical Research Collaborative. Infection prevention in breast implant surgery - A review of the surgical evidence, guidelines and a checklist. Eur J Surg Oncol. 2016 May;42(5):591-603. doi: 10.1016/j.ejso.2016.02.240. Epub 2016 Feb 27. PMID: 27005885. |
No risk of bias assessment Individual study results not available Includes same studies as Tanner (2009)
|
|
Battersby CL, Battersby NJ, Hollyman M, Hunt JA. Double-Gloving Impairs the Quality of Surgical Knot Tying: A Randomised Controlled Trial. World J Surg. 2016 Nov;40(11):2598-2602. doi: 10.1007/s00268-016-3577-z. PMID: 27230397. |
O does not meet PICO
O = quality of surgical knot tying |
|
Berridge DC, Starky G, Jones NA, Chamberlain J. A randomized controlled trial of double-versus single-gloving in vascular surgery. J R Coll Surg Edinb. 1998 Feb;43(1):9-10. PMID: 9560497. |
Included in Tanner (2009) and Mischke (2014) |
|
Bosch-Amate X, Morgado-Carrasco D, Riera-Monroig J, Ferrando J. What Should We Use? Recommendations on Appropriate Gloves for Dermatologic Surgery. Actas Dermosifiliogr (Engl Ed). 2019 Mar;110(2):160-161. English, Spanish. doi: 10.1016/j.ad.2017.12.018. Epub 2018 Jun 29. PMID: 30853066. |
I does not meet PICO C does not meet PICO I = sterile gloves C = non-sterile gloves |
|
Childs T. Use of double gloving to reduce surgical personnel's risk of exposure to bloodborne pathogens: an integrative review. AORN J. 2013 Dec;98(6):585-596.e6. doi: 10.1016/j.aorn.2013.10.004. PMID: 24266931. |
Includes non-randomized studies
|
|
Ding BTK, Soh T, Tan BY, Oh JY, Mohd Fadhil MFB, Rasappan K, Lee KT. Operating in a Pandemic: Lessons and Strategies from an Orthopaedic Unit at the Epicenter of COVID-19 in Singapore. J Bone Joint Surg Am. 2020 Jul 1;102(13):e67. doi: 10.2106/JBJS.20.00568. PMID: 32618915; PMCID: PMC7396219. |
Out of scope Double gloving to increase safety during doffing personal protective equipment |
|
Doyle PM, Alvi S, Johanson R. The effectiveness of double-gloving in obstetrics and gynaecology. Br J Obstet Gynaecol. 1992 Jan;99(1):83-4. doi: 10.1111/j.1471-0528.1992.tb14402.x. PMID: 1547183. |
Included in Tanner (2009) and Mischke (2014) |
|
Elgafy H, Raberding CJ, Mooney ML, Andrews KA, Duggan JM. Analysis of a ten step protocol to decrease postoperative spinal wound infections. World J Orthop. 2018 Nov 18;9(11):271-284. doi: 10.5312/wjo.v9.i11.271. PMID: 30479974; PMCID: PMC6242729. |
Out of scope Double gloving with glove change to prevent contamination of implants with patient’s skin flora |
|
Guo YP, Wong PM, Li Y, Or PP. Is double-gloving really protective? A comparison between the glove perforation rate among perioperative nurses with single and double gloves during surgery. Am J Surg. 2012 Aug;204(2):210-5. doi: 10.1016/j.amjsurg.2011.08.017. Epub 2012 Feb 17. PMID: 22342011. |
Included in Zhang (2021) |
|
Hardison SA, Pyon G, Le A, Wan W, Coelho DH. The Effects of Double Gloving on Microsurgical Skills. Otolaryngol Head Neck Surg. 2017 Sep;157(3):419-423. doi: 10.1177/0194599817704377. Epub 2017 May 2. PMID: 28462609. |
Simulation study O does not meet PICO
O = performance of microsurgical task |
|
Lammers MJW, Lea J, Westerberg BD. Guidance for otolaryngology health care workers performing aerosol generating medical procedures during the COVID-19 pandemic. J Otolaryngol Head Neck Surg. 2020 Jun 3;49(1):36. doi: 10.1186/s40463-020-00429-2. PMID: 32493489; PMCID: PMC7269420. |
Out of scope Double gloving to increase safety during doffing personal protective equipment |
|
Lee SY. What Role Does a Colored Under Glove Have in Detecting Glove Perforation in Foot and Ankle Procedures? Clin Orthop Relat Res. 2022 Dec 1;480(12):2327-2334. doi: 10.1097/CORR.0000000000002268. Epub 2022 Jun 2. PMID: 35695671; PMCID: PMC9653181. |
C does not meet PICO C = colored indicator underglove |
|
Louis SS, Steinberg EL, Gruen OA, Bartlett CS, Helfet DL. Outer gloves in orthopaedic procedures: a polyester/stainless steel wire weave glove liner compared with latex. J Orthop Trauma. 1998 Feb;12(2):101-5. doi: 10.1097/00005131-199802000-00006. PMID: 9503298. |
C does not meet PICO C = polyester/stainless steel wire weave outer glove (PSSWWG) with latex inner glove
|
|
Mangram AJ, Horan TC, Pearson ML, Silver LC, Jarvis WR. Guideline for Prevention of Surgical Site Infection, 1999. Centers for Disease Control and Prevention (CDC (Centers for Disease Control and Prevention)) Hospital Infection Control Practices Advisory Committee. Am J Infect Control. 1999 Apr;27(2):97-132; quiz 133-4; discussion 96. PMID: 10196487. |
Expired guideline No detailed search strategy No risk of bias assessment Individual study results not available |
|
McHugh SM, Corrigan MA, Hill AD, Humphreys H. Surgical attire, practices and their perception in the prevention of surgical site infection. Surgeon. 2014 Feb;12(1):47-52. doi: 10.1016/j.surge.2013.10.006. Epub 2013 Nov 20. PMID: 24268928. |
Includes non-randomized studies No risk of bias assessment Individual study results not available |
|
Marín-Bertolín S, González-Martínez R, Giménez CN, Marquina Vila P, Amorrortu-Velayos J. Does double gloving protect surgical staff from skin contamination during plastic surgery? Plast Reconstr Surg. 1997 Apr;99(4):956-60. doi: 10.1097/00006534-199704000-00003. PMID: 9091940. |
Included in Tanner (2009) and Mischke (2014) |
|
Rodriguez-Merchan EC. Intraoperative transmission of blood-borne disease in haemophilia. Haemophilia. 1998 Mar;4(2):75-8. doi: 10.1046/j.1365-2516.1998.00164.x. PMID: 9873841. |
No detailed search strategy No risk of bias assessment Individual study results not available |
|
Sarmey N, Kshettry VR, Shriver MF, Habboub G, Machado AG, Weil RJ. Evidence-based interventions to reduce shunt infections: a systematic review. Childs Nerv Syst. 2015 Apr;31(4):541-9. doi: 10.1007/s00381-015-2637-2. Epub 2015 Feb 17. PMID: 25686893. |
Out of scope Double gloving with glove change to prevent contamination of shunt with patient’s skin flora |
|
Tanner J, Parkinson H. Surgical glove practice: the evidence. J Perioper Pract. 2007 May;17(5):216-8, 220-2, 224-5. doi: 10.1177/175045890701700504. PMID: 17542391. |
Duplicate (report of findings of first update Cochrane review (Tanner, 2006)) |
|
Walek KW, Rajski M, Sastry RA, Mermel LA. Reducing ventriculoperitoneal shunt infection with intraoperative glove removal. Infect Control Hosp Epidemiol. 2023 Feb;44(2):234-237. doi: 10.1017/ice.2022.70. Epub 2022 Apr 19. PMID: 35438070; PMCID: PMC9929712. |
Out of scope Double gloving with glove change to prevent contamination of shunt with patient’s skin flora |
|
Watt AM, Patkin M, Sinnott MJ, Black RJ, Maddern GJ. Scalpel safety in the operative setting: a systematic review. Surgery. 2010 Jan;147(1):98-106. doi: 10.1016/j.surg.2009.08.001. Epub 2009 Oct 13. PMID: 19828169. |
I does not meet PICO C does not meet PICO I = cut-resistant gloves C = glove liners |
|
Watters DA. Surgery, surgical pathology and HIV infection: lessons learned in Zambia. P N G Med J. 1994 Mar;37(1):29-39. PMID: 7863725. |
Narrative review/case report No detailed search strategy No risk of bias assessment Individual study results not available |
|
Webb JM, Pentlow BD. Double gloving and surgical technique. Ann R Coll Surg Engl. 1993 Jul;75(4):291-2. PMID: 8379636; PMCID: PMC2497939. |
Simulation study O does not meet PICO O = tactile discrimination; dexterity |
|
Yang L, Mullan B. Reducing needle stick injuries in healthcare occupations: an integrative review of the literature. ISRN Nurs. 2011;2011:315432. doi: 10.5402/2011/315432. Epub 2011 Mar 31. PMID: 22007320; PMCID: PMC3169876. |
Includes non-randomized studies Individual study results not available |
Funnelplot for studies included for the outcome inner glove pair perforation
Funnelplot for studies included for the outcome outer glove pair perforation
Bijlagen
| Begrip | Definitie |
|---|---|
|
Algemene voorzorgsmaatregelen |
Maatregelen die bij elke patiënt ongeacht zijn/haar infectiestatus of kolonisatie van toepassing zijn. Deze maatregelen staan beschreven in de SRI (Samenwerkingsverband Richtlijnen Infectiepreventie )-richtlijnen: Handhygiëne & persoonlijke hygiëne, Persoonlijke beschermingsmiddelen, Reiniging & desinfectie en sterilisatie (herbruikbare) medische hulpmiddelen, Reiniging en desinfectie van ruimten en Accidenteel bloedcontact. |
|
Beschermende kleding |
Kleding die als extra bescherming wordt gedragen over de werk- of de eigen kleding heen. Het dragen van beschermende kleding verkleint de kans op overdracht van micro-organismen van de patiënt naar de werk- of eigen kleding van de medewerker. Er bestaan verschillende typen beschermende kleding: een jasschort met korte mouw, een jasschort met lange mouw met manchet, een halterschort en een overall. |
|
Desinfectie |
Het doden of inactiveren van micro-organismen, waarbij het aantal pathogene micro-organismen wordt teruggebracht tot onder de infectieuze dosis. |
|
Infectie |
Interactie tussen het micro-organisme en de gastheer leidt tot schade of een veranderde fysiologie bij de gastheer. De schade of veranderde fysiologie kan resulteren in klinisch waarneembare symptomen en verschijnselen maar ook langdurig onopgemerkt blijven of subklinisch verlopen. |
|
NEN |
Afkorting voor Nederlandse Norm. Een NEN-norm wordt vastgesteld door het Nederlands Normalisatie Instituut (NNI). NEN beheert de in Nederland aanvaarde internationale (ISO, IEC), Europese (EN) en nationale normen (NEN). |
|
Persoonlijk beschermingsmiddel |
Een uitrustingsstuk of -middel dat primair bedoeld is om een door een medewerker te worden gedragen als bescherming tegen één of meer gevaren die een bedreiging kunnen vormen voor zijn gezondheid en zijn veiligheid binnen deze richtlijn door de kans op overdracht van micro-organismen van de patiënt naar de medewerker te verkleinen. Persoonlijke beschermingsmiddelen kunnen daarnaast door een medewerker worden gedragen als infectiepreventiemaatregel. Er zijn verschillende typen persoonlijke beschermingsmiddelen: handschoenen, beschermende kleding, chirurgisch mondneusmasker, ademhalingsbeschermingsmasker, oogbescherming (spatbril), beschermende hoofdbedekking en overschoenen en laarzen. |
|
Reiniging |
Het verwijderen van vuil en ander ongewenst materiaal. Hoewel het doel van reinigen niet primair is gericht op de verwijdering van micro-organismen zullen, met het verwijderen van het vuil, ook micro-organismen worden verwijderd. |
AGREE
Deze richtlijnmodule is opgesteld conform de eisen vermeld in het rapport Medisch Specialistische Richtlijnen 2.0 van de adviescommissie Richtlijnen van de Raad Kwaliteit. Dit rapport is gebaseerd op het AGREE II instrument (Appraisal of Guidelines for Research & Evaluation II; Brouwers, 2010).
Knelpuntenanalyse en uitgangsvragen
Tijdens de voorbereidende fase inventariseerde de werkgroep de knelpunten in de zorg m.b.t. infectiepreventie op het OK-complex. De werkgroep beoordeelde de aanbeveling(en) uit de eerdere richtlijn op noodzaak tot revisie. Tevens zijn er knelpunten aangedragen door NVZ, NGG (NOG (Nederlands Oogheelkundig Gezelschap )), VCCN, NOV (Nederlandse Orthopaedische Vereniging ), SVN, NVMM (Nederlandse Vereniging voor Medische Microbiologie ), VHIG (Vereniging voor Hygiëne & Infectiepreventie in de Gezondheidszorg ), VDSMH (Vereniging Deskundigen Steriele Medische Hulpmiddelen ), NVKF (Nederlandse Vereniging voor Klinische Fysica ), BRV, NVT, THI-werkgroep, NVA (Nederlandse Vereniging voor Anesthesiologen ) en NVAB (Nederlandse Vereniging voor Arbeids- en Bedrijfsgeneeskunde ) via de knelpunteninventarisatie. Een verslag hiervan is opgenomen onder aanverwante producten.
Op basis van de uitkomsten van de knelpuntenanalyse zijn door de werkgroep concept-uitgangsvragen opgesteld en definitief vastgesteld.
Uitkomstmaten
Na het opstellen van de zoekvraag behorende bij de uitgangsvraag inventariseerde de werkgroep welke uitkomstmaten voor de patiënt relevant zijn, waarbij zowel naar gewenste als ongewenste effecten werd gekeken. Hierbij werd een maximum van acht uitkomstmaten gehanteerd. De werkgroep waardeerde deze uitkomstmaten volgens hun relatieve belang bij de besluitvorming rondom aanbevelingen, als cruciaal (kritiek voor de besluitvorming), belangrijk (maar niet cruciaal) en onbelangrijk. Tevens definieerde de werkgroep tenminste voor de cruciale uitkomstmaten welke verschillen zij klinisch (patiënt) relevant vonden.
Methode literatuursamenvatting
Een uitgebreide beschrijving van de strategie voor zoeken en selecteren van literatuur is te vinden onder ‘Zoeken en selecteren’ onder Onderbouwing. Indien mogelijk werd de data uit verschillende studies gepoold in een random-effects model. Review Manager 5.4 werd gebruikt voor de statistische analyses. De beoordeling van de kracht van het wetenschappelijke bewijs wordt hieronder toegelicht.
Beoordelen van de kracht van het wetenschappelijke bewijs
De kracht van het wetenschappelijke bewijs werd bepaald volgens de GRADE (Grading Recommendations Assessment, Development and Evaluation )-methode. GRADE staat voor Grading Recommendations Assessment, Development and Evaluation (zie www.gradeworkinggroup.org). De basisprincipes van de GRADE-methodiek zijn: het benoemen en prioriteren van de klinisch (patiënt) relevante uitkomstmaten, een systematische review per uitkomstmaat, en een beoordeling van de bewijskracht per uitkomstmaat op basis van de acht GRADE-domeinen (domeinen voor downgraden: risk of bias, inconsistentie, indirectheid, imprecisie, en publicatiebias; domeinen voor upgraden: dosis-effect relatie, groot effect, en residuele plausibele confounding).
GRADE onderscheidt vier gradaties voor de kwaliteit van het wetenschappelijk bewijs: hoog, redelijk, laag en zeer laag. Deze gradaties verwijzen naar de mate van zekerheid die er bestaat over de literatuurconclusie, in het bijzonder de mate van zekerheid dat de literatuurconclusie de aanbeveling adequaat ondersteunt (Schünemann, 2013; Hultcrantz, 2017).
|
GRADE |
Definitie |
|---|---|
|
Hoog |
|
|
Redelijk |
|
|
Laag |
|
|
Zeer laag |
|
Bij het beoordelen (graderen) van de kracht van het wetenschappelijk bewijs in richtlijnen volgens de GRADE-methodiek spelen grenzen voor klinische besluitvorming een belangrijke rol (Hultcrantz, 2017). Dit zijn de grenzen die bij overschrijding aanleiding zouden geven tot een aanpassing van de aanbeveling. Om de grenzen voor klinische besluitvorming te bepalen moeten alle relevante uitkomstmaten en overwegingen worden meegewogen. De grenzen voor klinische besluitvorming zijn daarmee niet één op één vergelijkbaar met het minimaal klinisch relevant verschil (Minimal Clinically Important Difference, MCID (Minimal Clinically Important Difference )). Met name in situaties waarin een interventie geen belangrijke nadelen heeft en de kosten relatief laag zijn, kan de grens voor klinische besluitvorming met betrekking tot de effectiviteit van de interventie bij een lagere waarde (dichter bij het nuleffect) liggen dan de MCID (Hultcrantz, 2017).
Overwegingen (van bewijs naar aanbeveling)
Om te komen tot een aanbeveling zijn naast (de kwaliteit van) het wetenschappelijke bewijs ook andere aspecten belangrijk en worden meegewogen, zoals aanvullende argumenten uit bijvoorbeeld de biomechanica of fysiologie, waarden en voorkeuren van patiënten, kosten (middelenbeslag), aanvaardbaarheid, haalbaarheid en implementatie. Deze aspecten zijn systematisch vermeld en beoordeeld (gewogen) onder het kopje ‘Overwegingen’ en kunnen (mede) gebaseerd zijn op expert opinion. Hierbij is gebruik gemaakt van een gestructureerd format gebaseerd op het evidence-to-decision framework van de internationale GRADE Working Group (Alonso-Coello, 2016a; Alonso-Coello 2016b). Dit evidence-to-decision framework is een integraal onderdeel van de GRADE methodiek.
Formuleren van aanbevelingen
De aanbevelingen geven antwoord op de uitgangsvraag en zijn gebaseerd op het beschikbare wetenschappelijke bewijs en de belangrijkste overwegingen, en een weging van de gunstige en ongunstige effecten van de relevante interventies. De kracht van het wetenschappelijk bewijs en het gewicht dat door de werkgroep wordt toegekend aan de overwegingen, bepalen samen de sterkte van de aanbeveling. Conform de GRADE-methodiek sluit een lage bewijskracht van conclusies in de systematische literatuuranalyse een sterke aanbeveling niet a priori uit, en zijn bij een hoge bewijskracht ook zwakke aanbevelingen mogelijk (Agoritsas, 2017; Neumann, 2016). De sterkte van de aanbeveling wordt altijd bepaald door weging van alle relevante argumenten tezamen. De werkgroep heeft bij elke aanbeveling opgenomen hoe zij tot de richting en sterkte van de aanbeveling zijn gekomen.
In de GRADE-methodiek wordt onderscheid gemaakt tussen sterke en zwakke (of conditionele) aanbevelingen. De sterkte van een aanbeveling verwijst naar de mate van zekerheid dat de voordelen van de interventie opwegen tegen de nadelen (of vice versa), gezien over het hele spectrum van patiënten waarvoor de aanbeveling is bedoeld. De sterkte van een aanbeveling heeft duidelijke implicaties voor patiënten, behandelaars en beleidsmakers (zie onderstaande tabel). Een aanbeveling is geen dictaat, zelfs een sterke aanbeveling gebaseerd op bewijs van hoge kwaliteit (GRADE gradering HOOG) zal niet altijd van toepassing zijn, onder alle mogelijke omstandigheden en voor elke individuele patiënt.
Implicaties van sterke en zwakke aanbevelingen voor verschillende richtlijngebruikers
|
|
Sterke aanbeveling |
Zwakke (conditionele) aanbeveling |
|---|---|---|
|
Voor patiënten |
De meeste patiënten zouden de aanbevolen interventie of aanpak kiezen en slechts een klein aantal niet. |
Een aanzienlijk deel van de patiënten zouden de aanbevolen interventie of aanpak kiezen, maar veel patiënten ook niet. |
|
Voor behandelaars |
De meeste patiënten zouden de aanbevolen interventie of aanpak moeten ontvangen. |
Er zijn meerdere geschikte interventies of aanpakken. De patiënt moet worden ondersteund bij de keuze voor de interventie of aanpak die het beste aansluit bij zijn of haar waarden en voorkeuren. |
|
Voor beleidsmakers |
De aanbevolen interventie of aanpak kan worden gezien als standaardbeleid. |
Beleidsbepaling vereist uitvoerige discussie met betrokkenheid van veel stakeholders. Er is een grotere kans op lokale beleidsverschillen. |
Organisatie van zorg
In de knelpuntenanalyse en bij de ontwikkeling van de richtlijnmodule is expliciet aandacht geweest voor de organisatie van zorg: alle aspecten die randvoorwaardelijk zijn voor het verlenen van zorg (zoals coördinatie, communicatie, (financiële) middelen, mankracht en infrastructuur). Randvoorwaarden die relevant zijn voor het beantwoorden van deze specifieke uitgangsvraag zijn genoemd bij de overwegingen.
Commentaar- en autorisatiefase
De conceptrichtlijnmodule werd aan de betrokken (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd ter commentaar. De commentaren werden verzameld en besproken met de werkgroep. Naar aanleiding van de commentaren werd de conceptrichtlijnmodule aangepast en definitief vastgesteld door de werkgroep. De definitieve richtlijnmodule werd aan de deelnemende (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd voor autorisatie en door hen geautoriseerd dan wel geaccordeerd.
Inbreng patiëntenperspectief
Er werd aandacht besteed aan het patiëntenperspectief door uitnodigen van Patiëntfederatie Nederland (PFNL (Patiëntfederatie Nederland )) voor de knelpunteninventarisatie. De verkregen input is meegenomen bij het opstellen van de uitgangsvragen, de keuze voor de uitkomstmaten en bij het opstellen van de overwegingen. De conceptrichtlijn is tevens voor commentaar voorgelegd aan PFNL en de eventueel aangeleverde commentaren zijn bekeken en verwerkt.
Wkkgz (Wet kwaliteit, klachten en geschillen zorg ) & Kwalitatieve raming van mogelijke substantiële financiële gevolgen
Kwalitatieve raming van mogelijke financiële gevolgen in het kader van de Wkkgz
Bij de richtlijn is conform de Wet kwaliteit, klachten en geschillen zorg (Wkkgz) een kwalitatieve raming uitgevoerd of de aanbevelingen mogelijk leiden tot substantiële financiële gevolgen. Bij het uitvoeren van deze beoordeling zijn richtlijnmodules op verschillende domeinen getoetst (zie het stroomschema op de Richtlijnendatabase).
Uit de kwalitatieve raming blijkt dat er waarschijnlijk geen substantiële financiële gevolgen zijn, zie onderstaande tabel.
|
Module |
Uitkomst raming |
Toelichting |
|---|---|---|
|
Kleding en persoonlijke beschermingsmiddelen op het OK-complex |
Geen financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (>40.000 patiënten), volgt uit de toetsing dat het overgrote deel (±90%) van de zorgaanbieders en zorgverleners al aan de norm voldoet. Er worden daarom geen financiële gevolgen verwacht. |
|
Dubbele chirurgische handschoenen |
Geen financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (>40.000 patiënten), volgt uit de toetsing dat het overgrote deel (±90%) van de zorgaanbieders en zorgverleners al aan de norm voldoet. Er worden daarom geen financiële gevolgen verwacht. |
|
Chirurgische handschoenen |
Deze module is geen onderdeel van deze autorisatiefase |
Deze module is geen onderdeel van deze autorisatiefase. |
|
Handhygiëne en persoonlijke gebruiksvoorwerpen |
Geen financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (>40.000 patiënten), volgt uit de toetsing dat het overgrote deel (±90%) van de zorgaanbieders en zorgverleners al aan de norm voldoet. Er worden daarom geen financiële gevolgen verwacht. |
|
Handdesinfectie voor een aseptische procedure |
Geen financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (>40.000 patiënten), volgt uit de toetsing dat het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft, het geen toename in het aantal in te zetten voltijdsequivalenten aan zorgverleners betreft en het geen wijziging in het opleidingsniveau van zorgpersoneel betreft. Er worden daarom geen financiële gevolgen verwacht. |
|
Operatie van een geïsoleerde patiënt |
Geen financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (>40.000 patiënten), volgt uit de toetsing dat het overgrote deel (±90%) van de zorgaanbieders en zorgverleners al aan de norm voldoet. Er worden daarom geen financiële gevolgen verwacht. |
|
Drukhiërarchie bij aerogene isolatie op het OK-complex |
Geen financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (>40.000 patiënten), volgt uit de toetsing dat het overgrote deel (±90%) van de zorgaanbieders en zorgverleners al aan de norm voldoet. Er worden daarom geen financiële gevolgen verwacht. |
|
Inrichting zelfstandige behandelkamer |
Geen financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (>40.000 patiënten), volgt uit de toetsing dat het overgrote deel (±90%) van de zorgaanbieders en zorgverleners al aan de norm voldoet. Er worden daarom geen financiële gevolgen verwacht. |
Literatuur
Agoritsas T, Merglen A, Heen AF, Kristiansen A, Neumann I, Brito JP, Brignardello-Petersen R, Alexander PE, Rind DM, Vandvik PO, Guyatt GH. UpToDate adherence to GRADE criteria for strong recommendations: an analytical survey. BMJ Open. 2017 Nov 16;7(11):e018593. doi: 10.1136/bmjopen-2017-018593. PubMed PMID: 29150475; PubMed Central PMCID: PMC5701989.
Alonso-Coello P, Schünemann HJ, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, Treweek S, Mustafa RA, Rada G, Rosenbaum S, Morelli A, Guyatt GH, Oxman AD; GRADE Working Group. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 1: Introduction. BMJ. 2016 Jun 28;353:i2016. doi: 10.1136/bmj.i2016. PubMed PMID: 27353417.
Alonso-Coello P, Oxman AD, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, Treweek S,Mustafa RA, Vandvik PO, Meerpohl J, Guyatt GH, Schünemann HJ; GRADE Working Group. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 2: Clinical practice guidelines. BMJ. 2016 Jun 30;353:i2089. doi: 10.1136/bmj.i2089. PubMed PMID: 27365494.
Brouwers MC, Kho ME, Browman GP, Burgers JS, Cluzeau F, Feder G, Fervers B, Graham ID, Grimshaw J, Hanna SE, Littlejohns P, Makarski J, Zitzelsberger L; AGREE Next Steps Consortium. AGREE II: advancing guideline development, reporting and evaluation in health care. CMAJ. 2010 Dec 14;182(18):E839-42. doi: 10.1503/cmaj.090449. Epub 2010 Jul 5. Review. PubMed PMID: 20603348; PubMed Central PMCID: PMC3001530.
Hultcrantz M, Rind D, Akl EA, Treweek S, Mustafa RA, Iorio A, Alper BS, Meerpohl JJ, Murad MH, Ansari MT, Katikireddi SV, Östlund P, Tranæus S, Christensen R, Gartlehner G, Brozek J, Izcovich A, Schünemann H, Guyatt G. The GRADE Working Group clarifies the construct of certainty of evidence. J Clin Epidemiol. 2017 Jul;87:4-13. doi: 10.1016/j.jclinepi.2017.05.006. Epub 2017 May 18. PubMed PMID: 28529184; PubMed Central PMCID: PMC6542664.
Medisch Specialistische Richtlijnen 2.0 (2012). Adviescommissie Richtlijnen van de Raad Kwalitieit.
Neumann I, Santesso N, Akl EA, Rind DM, Vandvik PO, Alonso-Coello P, Agoritsas T, Mustafa RA, Alexander PE, Schünemann H, Guyatt GH. A guide for health professionals to interpret and use recommendations in guidelines developed with the GRADE approach. J Clin Epidemiol. 2016 Apr;72:45-55. doi: 10.1016/j.jclinepi.2015.11.017. Epub 2016 Jan 6. Review. PubMed PMID: 26772609.
Schünemann H, Brożek J, Guyatt G, et al. GRADE handbook for grading quality of evidence and strength of recommendations. Updated October 2013. The GRADE Working Group, 2013. Available from https://gdt.gradepro.org/app/handbook/handbook.html.
Dit implementatieplan is opgesteld om de implementatie van de aanbevelingen in de richtlijn Infectiepreventie op het OK-complex te borgen. Voor het opstellen van dit plan heeft de werkgroep per ontwikkelde module beoordeeld wat eventueel bevorderende en belemmerende factoren zijn voor het naleven van de aanbevelingen en wat eventueel nodig is om de aanbevolen infectiepreventiemaatregelen in Nederland te implementeren.
Werkwijze
De werkgroep heeft per aanbeveling binnen de modules geïnventariseerd:
- wat een realistische termijn voor implementatie is;
- de verwachtte effect van implementatie op de zorgkosten;
- randvoorwaarden om de aanbeveling tijdig te implementeren;
- mogelijk barrières voor implementatie;
- te ondernemen acties voor (bevordering van) implementatie;
- verantwoordelijke partij voor de te ondernemen acties.
Voor iedere aanbevelingen is nagedacht over de hierboven genoemde punten. Echter, niet voor iedere aanbeveling leverde bovengenoemde inventarisatie bruikbare antwoorden op. Aangezien het merendeel van de aanbevelingen in deze richtlijn gebaseerd is op een beperkte bewijskracht, is een duidelijke uitspraak over het implementeren niet voor alle aanbevelingen mogelijk noch gewenst. Bovengenoemde inventarisatie is daarom beperkt tot die aanbevelingen waarvoor bovengenoemde analyse zinvol werd geacht.
Hieronder is een tabel (Tabel 1) opgenomen met alle modules uit deze richtlijn met daarbij de bijhorende implementatietermijn, verwacht effect op kosten, mogelijke barrières voor implementatie, te ondernemen acties voor implementatie en verantwoordelijken voor de acties.
Tabel 1. Implementatieplan
|
Module |
Tijdspad implemen- |
Verwacht effect op de kosten |
Mogelijke barrières voor implementatie1 |
Te ondernemen acties voor implementatie2 |
Verantwoordelijke voor acties3
|
|---|---|---|---|---|---|
|
1.1 Kleding en Persoonlijke beschermingsmiddelen |
< 1 jaar |
Geen substantieel effect op kosten verwacht. Mogelijk enige vermindering. |
Er kan weerstand zijn om oude niet-onderbouwde maatregelen/ gewoontes af te schaffen, zoals het gebruik van een overjas en wisselen van schoeisel, en het ondergoed van de patiënt. Ook wordt de term clean air suit vaak ten onrechte toegepast op OK-kleding. |
Verspreiden richtlijn, aanpassen lokale protocollen en voorlichting zorgmedewerkers. |
Professionals, leidinggevende OK, ziekenhuis-bestuurders. |
|
1.2.1 Dubbele chirurgische handschoenen |
< 1 jaar |
Geen effect op kosten verwacht. |
Het verdient aandacht dat het gebruik van dubbele chirurgische handschoenen geen bewezen effect heeft op infectiepreventie zowel bij patiënt als medewerker en dat onnodig gebruik niet duurzaam is. In de dagelijkse praktijk wordt met enige regelmaat voor dubbele chirurgische handschoenen gekozen. Dit dient dan weloverwogen te zijn om andere redenen. |
Verspreiden richtlijn en voorlichting zorgmedewerkers. |
Professionals. |
|
2.1 Handhygiëne en persoonlijke gebruiksvoorwerpen |
< 1 jaar |
Geen effect op kosten verwacht |
Geen, het betreft de aanbeveling om hindernissen bij toepassen van handhygiëne op het OK-complex te herkennen. |
Verspreiden richtlijn en voorlichting zorgmedewerkers.
|
Professionals. |
|
2.2 Handdesinfectie voor een aseptische procedure |
< 1 jaar |
Geen effect op kosten verwacht. Mogelijk enige vermindering van kosten. |
Het wijzigen van oude gewoontes kan tijd kosten. Handen wassen wordt alleen gedaan op indicatie (vuil), maar niet in kader van handdesinfectie. De combinatie preoperatief handen wassen en dan handenalcohol wordt expliciet, conform WHO-richtlijn, ontraden. |
Verspreiden richtlijn, aanpassen lokale protocollen en voorlichting zorgmedewerkers. |
Professionals, leidinggevenden OK, ziekenhuis-bestuurders. |
|
3.1 Operatie van een geïsoleerde patiënt |
< 1 jaar |
Geen effect op kosten verwacht |
Geen, dit betreft grotendeels bestaand beleid. |
Verspreiden richtlijn, aanpassen lokale protocollen en voorlichting zorgmedewerkers. |
Professionals. |
|
3.2 Drukhiërarchie bij aerogene isolatie |
< 1 jaar |
Geen effect op kosten verwacht |
Geen, dit betreft bestaand beleid. |
Verspreiden richtlijn. |
Professionals. |
|
4.1 Inrichting zelfstandige behandelkamer |
< 1 jaar |
Geen effect op kosten verwacht |
Geen. |
Verspreiden richtlijn. |
Professionals. |
1 Barrières kunnen zich bevinden op het niveau van de professional, op het niveau van de organisatie (het ziekenhuis) of op het niveau van het systeem (buiten het ziekenhuis). Denk bijvoorbeeld aan onenigheid in het land met betrekking tot de aanbeveling, onvoldoende motivatie of kennis bij de specialist, onvoldoende faciliteiten of personeel, nodige concentratie van zorg, kosten, slechte samenwerking tussen disciplines, nodige taakherschikking, et cetera.
2 Denk aan acties die noodzakelijk zijn voor implementatie, maar ook acties die mogelijk zijn om de implementatie te bevorderen. Denk bijvoorbeeld aan controleren aanbeveling tijdens kwaliteitsvisitatie, publicatie van de richtlijn, ontwikkelen van implementatietools, informeren van ziekenhuisbestuurders, regelen van goede vergoeding voor een bepaald type behandeling, maken van samenwerkingsafspraken.
3 Wie de verantwoordelijkheden draagt voor implementatie van de aanbevelingen, zal tevens afhankelijk zijn van het niveau waarop zich barrières bevinden. Barrières op het niveau van de professional zullen vaak opgelost moeten worden door de beroepsvereniging. Barrières op het niveau van de organisatie zullen vaak onder verantwoordelijkheid van de ziekenhuisbestuurders vallen. Bij het oplossen van barrières op het niveau van het systeem zijn ook andere partijen, zoals de NZA en zorgverzekeraars, van belang. Echter, aangezien de richtlijn vaak enkel wordt geautoriseerd door de participerende wetenschappelijke verenigingen is het aan de wetenschappelijke verenigingen om deze problemen bij de andere partijen aan te kaarten.
Termijn voor implementatie
Omdat de aanbevelingen in het algemeen nauw aansluiten bij de huidige klinische praktijk, voorziet de werkgroep nauwelijks belemmeringen voor implementatie. Als men ervan uitgaat dat alle betrokken zorgprofessionals vanaf autorisatie van deze richtlijn (voorzien begin 2024) binnen een jaar op de hoogte gesteld worden van deze richtlijn, is implementatie van de aanbevelingen vanaf een jaar later (medio 2025) realistisch en haalbaar.
Te ondernemen acties per partij
Hieronder wordt per partij toegelicht welke acties zij kunnen ondernemen om de implementatie van de richtlijn te bevorderen.
Alle direct betrokken wetenschappelijke verenigingen/beroepsorganisaties
- Bekend maken van de richtlijn onder de leden.
- Publiciteit voor de richtlijn door er over te vertellen op congressen.
- Ontwikkelen van gerichte bijscholing/trainingen om kennisoverdracht tussen medewerkers te faciliteren/stimuleren.
- Ontwikkelen en aanpassen van infectiepreventieprotocollen.
De lokale vakgroepen/individuele medisch professionals
- Het bespreken van de aanbevelingen in de multidisciplinaire teamoverleggen, vakgroepoverleggen en relevante lokale werkgroepen.
- Aanpassen lokale infectiepreventieprotocollen.
- Afstemmen en afspraken maken met andere betrokken disciplines om de toepassing van de aanbevelingen in de praktijk te borgen.
Samenwerkingsverband Richtlijnen Infectiepreventie (SRI (Samenwerkingsverband Richtlijnen Infectiepreventie ))
- Toevoegen van de richtlijn aan de SRI-website.
- Toevoegen van richtlijn aan de Richtlijnendatabase.
- Het implementatieplan wordt in de bijlage opgenomen, zodat deze voor op een voor alle partijen goed te vinden is.
- De kennislacunes worden opgenomen in de bijlagen.
Indicatoren
Voor deze richtlijn zijn geen indicatoren ontwikkeld.
Tijdens de ontwikkeling van de richtlijn Infectiepreventie op het OK-complex is systematisch gezocht naar onderzoeksbevindingen die nuttig konden zijn voor het beantwoorden van de uitgangsvragen. Een deel (of een onderdeel) van de hiervoor opgestelde zoekvragen is met het resultaat van deze zoekacties te beantwoorden, een groot deel echter niet. Door gebruik te maken van de evidence-based-methodiek (EBRO (Evidence Based Richtlijn Ontwikkeling )) is duidelijk geworden dat er nog kennislacunes bestaan. De werkgroep is van mening dat (vervolg)onderzoek wenselijk is om in de toekomst een duidelijker antwoord te kunnen geven op vragen uit de praktijk. Om deze reden heeft de werkgroep per module aangegeven waar wetenschappelijke kennis beperkt is en dus op welke vlakken nader onderzoek gewenst is.
Module 1.1 OK-kleding en persoonlijke beschermingsmiddelen
Geen systematische search uitgevoerd en geen kennislacune geformuleerd door de werkgroep.
Module 1.2.1 Dubbele chirurgische handschoenen
Zorgt het dragen van dubbele handschoenen voor een kleiner risico op postoperatieve wondinfecties en bloedoverdraagbare aandoeningen vergeleken met het dragen van enkele handschoenen?
Module 1.2.2 Chirurgische handschoenen
Deze module wordt parallel ontwikkeld in de richtlijnwerkgroep van de SRI (Samenwerkingsverband Richtlijnen Infectiepreventie )-richtlijn Postoperatieve wondinfecties (POWI) (in ontwikkeling) en wordt te zijner tijd aan deze richtlijn toegevoegd.
Module 2.1 Handhygiëne en persoonlijke gebruiksvoorwerpen
Geen systematische search uitgevoerd en geen kennislacune geformuleerd door de werkgroep.
Module 2.2 Handdesinfectie voor een aseptische procedure
Geen systematische search uitgevoerd en geen kennislacune geformuleerd door de werkgroep.
Module 3.1 Operatie van een geïsoleerde patiënt
Geen systematische search uitgevoerd en geen kennislacune geformuleerd door de werkgroep.
Module 3.2 Drukhiërarchie bij aerogene isolatie
Systematische search uitgevoerd, maar de praktijk wordt hierdoor niet gehinderd en wordt er geen kennislacune geformuleerd door de werkgroep.
Module 4 Inrichting zelfstandige behandelkamer
Geen systematische search uitgevoerd en geen kennislacune geformuleerd door de werkgroep.
Bekijk de pdf met de notulen van de knelpunteninventarisatie voor deze richtlijn: